Es kommt nicht darauf an wo, wie, was, warum, wer.... es kommt auf den Ablauf und die Massnahmen an.
Es kommt zu einem beobachteten Kollaps einer ca 60jährigen Patientin. Innerhalb von 1 Minute wird durch einen professionellen Ersthelfer mit qualitativ hochwertigen Thoraxkompressionen begonnen und parallel der Notruf abgesetzt. Weitere zwei Minuten später kommen daraufhin zwei Notärzte sowie ein Rettungssanitäter mit dem kompletten Notfallequipment hinzu. Im EKG zeigt sich eine PEA um die 30/min, die Patientin hat Schnappatmung, so dass die Reanimation fortgesetzt wird. Parallel wird ein CPR-Arm installiert, ein periphervenöser Zugang gelegt und bei schwierigem Atemweg (Adipositas, Zungenbiss, Erbrochenes) eine Intubation mittels Videolaryngoskop durchgeführt. Auf die erste Medikamentengabe reagiert die Patientin innerhalb 10 Minuten nach Beginn der Reanimationsmassnahmen erfreulich mit einem Herzfrequenzanstieg und ROSC. Bei Abwehrbewegungen am Tubus wird eine Narkoseinduktion notwendig. Auch ein RTW-Team ist mittlerweile eingetroffen. Zum luftgebundenen Transport in ein Zentrumskrankenhaus wird ein RTH angefordert.
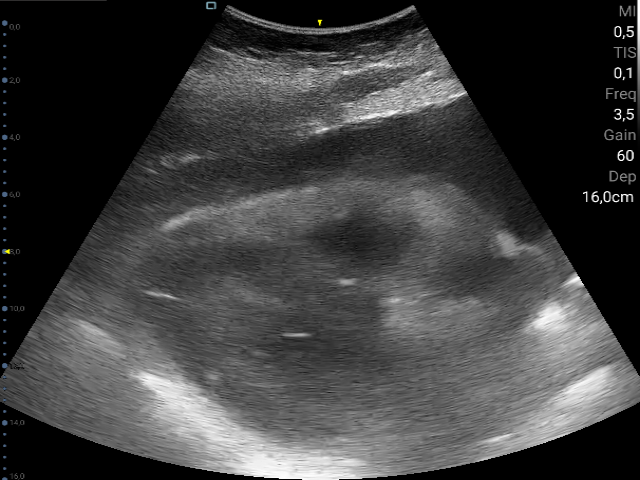
Während der parallelen Transportvorbereitungen werden die reversiblen Ursachen nach ERC/AHA abgearbeitet: Eine Hypothermie scheidet aus, eine primäre Hypoxie ist bei plötzlichem Kollaps nicht sehr wahrscheinlich. Äußere Blutungen als Zeichen einer Hypovolämie liegen nicht vor. Hinweise auf eine akute Elektrolytentgleisung gibt es anamnestisch nicht, ebenso wenig auf eine Intoxikation. Beidseits besteht ein spastisches Atemgeräusch, was als Folge einer Aspiration von Erbrochenem gedeutet wird. Somit besteht aber kein dringender Hinweis auf einen Spannungspneumothorax. Das abgeleitete 12-Kanal-EKG zeigt ubiquitäre ST-Senkungen als Zeichen einer Minderperfusion nach Reanimation, aber keinen STEMI. Bei eingestautem Hals und Kopf wird der klinische Verdacht auf eine Lungenembolie geäußert. Daraufhin wird eine Notfallsonographie durchgeführt mit einem überraschenden Ergebnis: Es zeigen sich keine Rechtsherzbelastungszeichen, sondern eher eine beidseits kräftige und eher hyperdyname Pumpfunktion mit „Leerschlagen“ der schmalen Ventrikel. Die Ursache für die schlechte Ventrikelfüllung ist ein großer Perikarderguss mit Perikardtamponade. Zusätzlich zeigt sich ein großer Pleuraerguss links DD Hämatothorax. Mittlerweile ist auch bekannt, dass die Patientin bei Vorhofflimmern antikoaguliert ist. Somit besteht eine potentiell reversible Ursache der Reanimationssituation – eine nicht-traumatische Perikardtamponade.
Noch während das Team die Konsequenzen dieses sonographischen Befundes abwägt kommt es nach zwischenzeitlich kardiorespiratorischer Stabilität zur erneuten Reanimationssituation.
Als Ultima Ratio wird eine sogenannte „Turbo-Schleuse“ herbei gebracht und nach einem erneuten kurzzeitigen ROSC sonographisch gesteuert die subxiphoidale Perikardiozentese versucht, doch die Nadel ist bei der adipösen Patientin zu kurz. Es kommt zur erneuten Reanimationspflichtigkeit. Unter der Vorstellung somit etwas Druck vom Perikard zu nehmen und als erster Arbeitsschritt einer etwaigen Clamshell-Thorakotomie wird eine Minithorakotomie links in Bülauposition mit Einlage einer Drainage durchgeführt, um den Hämatothorax zu entlasten.
Währenddessen trifft der RTH ein und man kann gemeinsam überlegen, ob man eine Clamshell-Thorakotomie wagt oder nicht. Es kommt wiederholt zu kurzen ROSC-Phasen, ehe sich wieder kein Puls tasten lässt und die mechanische Reanimation fortgesetzt wird. Eher zufällig wird im Set der Thoraxdrainage eine lange dünne Nadel entdeckt. Mit dieser lässt sich schlußendlich in einer ROSC-Phase das Perikard sonographisch gesteuert von subxiphoidal punktieren. Glücklicherweise lässt sich auch durch diese dünne Nadel der Seldinger-Draht der Turbo-Schleuse einführen. Über die Schleuse werden in der Folge gut 200ml Blut mittels einer Perfusorspritze abgezogen, ehe sich nichts mehr aspirieren lässt. In der Kontrollsonographie ist der Perikarderguss nur noch minimal nachweisen. Leider zeigt sich ein zunehmender Erguss/Hämatothorax rechts und auch apikal ein aufgehobenes Pleuragleiten. Als kurzfristige Notfallmassnahme bei erneuter Reanimation wird eine Entlastungspunktion in Monaldi-Position durchgeführt, woraufhin sich dort auch schwallartig Blut ergießt.
Erneut wird diskutiert, ob man bei der antikoagulierten Patientin und ohne verfügbare Blutprodukte eine Clamshell-Thorakotomie durchführt. In der erneuten Sonographie zeigt sich bedauerlicherweise ein mittlerweile dilatiertes Herz ohne Pumpfunktion bei PEA um die 70/min im EKG. Daher erscheint dem gesamten mittlerweile neunköpfigem Team die Situation infaust und die Bemühungen werden eingestellt.
Der Todesfall wird zwar als ungeklärte Todesart der Polizei gemeldet, es erfolgt jedoch keine Obduktion und somit Klärung der Ursache.
Was habe ich aus diesem Fall gelernt:
- Ein großes Team hat viele Ressourcen, das Teammanagement wird aber umfangreicher, um die Massnahmen zu koordinieren
- Die Identifikation einer reversiblen Ursache war in diesem Fall entscheidend, ansonsten hätte man die Reanimation vermutlich deutlich früher frustran abgebrochen
- Die Notfallsonographie ist ein extrem bedeutsames Tool auch unter der Reanimation. Hierdurch konnte die Perikardtamponade sowie die schlußendlich beidseitigen Hämatothoraces überhaut festgestellt werden. Ebenso konnten wiederholt Hinweise auf die Pumpfunktion des Herzens gewonnen werden. Bei der Anlage der Perikardiozentese macht die Sonographie diese Massnahme deutlich sicherer und effektiver.
- Nach dem Motto „wer A sagt und muss auch B sagen“ wurde u.a. auch eine großlumige venöse Schleuse vorgehalten, wenn auch eher als zentralvenöser Zugangsweg bei einer Massenblutung. Grundsätzlich mag dies hypertroph erscheinen, doch ansonsten braucht man wie in diesem Fall mit einer normalen Kanüle die Punktion erst gar nicht probieren. Man kann aber trefflich darüber diskutieren und vielleicht auch streiten, was vorgehalten werden sollte und was nicht. Prinzipiell sollte nur vorgehalten werden, mit was man auch umgehen kann und muss.
- Die wiederholten Phasen mit einem Spontankreislauf der Patientin und guten CO2- sowie RR- und SpO2-Werten führten überhaupt erst zur prolongierten Reanimation. Die Vorzeichen erschienen auch günstig: Kaum no-flow time zu Beginn und rascher Start des ALS. Beim ersten ROSC kommt es zu Abwehrbewegungen und die Pupillen sind durchgehend mittelweit und leichtreagibel. Weiter Identifikation einer reversiblen Ursache.
- Die Diskussion im Team über die möglichen Optionen aber auch Limitationen sind essentiell und sorgen für eine verbesserte Handlungssicherheit. So wurde auch gemeinsam im Konsens schlußendlich die Reanimation beendet, nachdem kein Teammitglied mehr eine Interventionsmöglichkeit gegeben hat.
- Wir haben uns als Team schlußendlich gegen die Clamshell-Thorakotomie entschieden, da wir vermuteten, dass die Exsanguination der Patientin dadurch nicht verhindert werden würde. Blutprodukte standen nicht zur Verfügung und die kurzfristige Zuführung mittels RTH ist in der Region auch nicht etabliert.
- Viele Massnahmen in einem großen Team führen zu einem großen Debriefing- und Feedbackbedarf, den ich erneut wieder als sehr hilf- und lehrreich empfunden habe. Mein Dank und großer Respekt gild dem gesamten Team für die vertrauensvolle und freundschaftliche Zusammenarbeit auch in diesen schwierigen Momenten. Sicher ist auch in diesem Fall nicht alles reibungslos und perfekt abgelaufen, aber wir sind Menschen und arbeiten als ad-hoc Team. Wenn man wie in diesem Fall die Komfortzone verlässt und gemeinsam Grenzen mutig überschreitet ist eine selbstkritische Nachbetrachtung essentiell – dies ist auch als und für das Team ein sehr wertvoller Moment.
- Für mich war die konstruktive Diskussion über diesen Fall im Nachhinein mit den geschätzten Kollegen um das Heidelberger MIC (Medical Intervention Car) sehr interessant und hat mich in meinen Bemühungen bestärkt. Ich habe stets großen Respekt, wenn auch die „Hardliner“ und „Stakeholder“ von invasiven Massnahmen demütig, selbstkritisch sowie sehr reflektiert sind. Danke an Erik Popp und Frank Weilbacher für die kollegiale Diskussion auf Augenhöhe.
Ich würde mich wie immer über einen regen Austausch und Diskussion freuen, aber bitte sachlich und mit Respekt der Verstorbenen und dem Team gegenüber.
Hier übrigens noch ein sehr ähnlicher Fallbericht, der erst kürzlich im Notfall+Rettungsmedizin des Springer-Verlags erschienen ist:
https://link.springer.com/article/10.1007/s10049-020-00788-3

